-
〒480-1195 愛知県長久手市岩作雁又1番地1
TEL : 0561-62-3311
構内全面禁煙 

概要
脳神経外科は,脳,脊髄,神経という“ヒト”として生きていくために最も重要な臓器を扱う科です。従来は,頭部外傷や脳血管障害などで壊れた脳を取り除き,生命だけは助けるという手術が主でしたが,現在は脳のダメージを最小限にして高次脳機能を温存し,できるだけ元どおりの生活に戻れるような治療が求められるようになってきて,治療法も多様化しています。また,脳神経疾患の発生を未然に防ぐための予防的治療も,脳ドックの普及に伴い急激に需要が伸びています。
当科では,あらゆる脳神経外科適応疾患に対応できるよう,全ての分野のスペシャリストが揃っており,救急疾患から高難度病変までなんでも積極的に取り組んでいます。特に伝統的に多くの症例を扱ってきた脊髄脊椎手術に加え,カテーテルで脳血管病変を治療する脳血管内治療,体への侵襲を最低限にするため小さな開頭で行う内視鏡手術やキーホール手術など,低侵襲医療を旗印にこれらのサブスぺシャリティーを究めるべく努力しております。また,本年からはパーキンソン病総合治療センターが立ち上がり,低侵襲医療のもう一つの柱である定位脳手術も始まります。さらに国内外から,留学生を広く受け入れ,インターナショナルな雰囲気の中で国際的視野を持った専門医を育てます。
一方学術面でも,病態生理を解明するための分子学的アプローチ,新しい手術法の開発,ロボティクスなど,臨床に直結する先進的な研究を行なっており,国内外で多くの学会発表および論文発表を行なっています。また当科では新しい手術や治療機器の臨床治験にも多く参加して最新の治療を取り入れており,臨床,学術活動共に高い評価を得ています。今後,脳卒中,脊髄・脊椎疾患,パーキンソン病など,神経内科,整形外科など他科とのコラボレーションを密接にしながら,より的確で安全な手術を実践し,愛知医科大学でしか治せない高度な医療を提供できることを目指していきます。
教育方針
1.前期研修に対する考え方と取り組み
大前提は信頼され,役に立つ医師を育てることにあると思います。この時期の教育は全人的医師としての綜合研修とともに,救急部との連携で,特に重症の脳神経救急に対する適切な初期対応の習得を目指します。また,軽い症状でマスクされている重大疾患の見落としがないよう,画像診断,神経症候の適切な把握ができるように指導します。
- コミュニケーションスキルの育成
疾患治療だけでなく人間としてのQOLを理解したアプローチがおこなえるヒューマニティーをもった医師を育成します。患者・家族への説明,有害事象発生時の対応など,真摯かつ誠実な態度を学び,年齢の近いシニアチューターによる細かな方向修正のもと,自己啓発と成長の手助けをいたします。 - アカデミズム入門
このあとの後期研修にて養うべき学際的視野の前段階として,症例を通じて得られる発見と考察の手法を学び,機会があれば報告,論文発表などをバックアップします。 - サービス業としての生き甲斐
緊急手術などによる時間外活動が重なることもありますが,過重労働は避けるよう十分配慮いたします。ただし,ビジネスマンと違い人の命を預かる仕事でありますので,緊急時における滅私的なサービスはある程度受容していただく必要があります。ただしこれらの患者さんファーストで行った治療体験は,チームとしての達成感を共有できる絶好の機会でもありますので,自己成長に結び付けられるようにしっかりサポートいたします。
2.後期研修に対する考え方と取り組み
後期専修医研修につきましては,一般脳神経外科トレーニング終了後にサブスペシャルティーの専門研修をプログラムします。当院では下記のように,他学にはあまり例のない,優れたサブスペシャルティーのエキスパートが揃っており,脊髄外科,脳血管内治療,神経内視鏡,頭蓋底外科などについてローテートしながら総合的な脳神経外科医になるための研修を行っていただきます。
この時期には臨床的スキルと知識の習得が主でありますが,一方,医療者に加えて医学者としてのマインドをもち,能動的に学際的な取り組みに参加することが求められます。具体的には症例発表,症例シリーズの分析を通して,科学的な正当性の評価,不具合に対する考察力をつけるように指導したいと思います。
また,脳神経外科医としてのステータスを確立するためには,専門医資格の獲得及び専門医人数の増加が必須であります。本学の伝統である,脊髄疾患については脊髄外科専門医の取得,脳血管内治療については,脳血管内治療専門医資格の取得を最大の目標といたします。このほか,神経内視鏡認定医,脳卒中外科認定医についても,症例数を増やして獲得できるようにいたします。できれば名古屋大学を始めとする他学との交換教育なども実践するとともに,海外への短期派遣,他のカテーテルインターベンションの体験なども含めた,広視野の専門医を養成いたします。
3.専門医取得後の教育に対する考え方と取り組み
卒後6年目には,脳神経外科専門医を取得してもらいます。取得後はプロフェッショナルとしての自覚をもち,我が国の社会のみならず世界に発信する気概を持って,診療,研究に従事する自覚をもつ人材を育てていきます。
- サブスペシャルティーとしての高度な技術習得のトレーニング
当科においては難易度の高い最先端のデバイスや手術テクニックが実施可能であるため,それらを用いた治療,手技に立ち会い,将来的に自分でできるように少しずつトレーニングしてもらいます。専門医資格を取得後には,留学,海外学会への参加を含めて,本邦に輸入されていない次世代の治療技術や管理についても見聞を広く行い,自分のブラッシュアップとともに,グループ全体としてのレベルアップを図れるようにいたします。 - アカデミズム
英語をベースとした国際的感覚を養い,海外の研究者と対等に応対できる能力を養います。当教室は世界脳神経外科学会(WFNS)による国際的脳神経外科研修病院の一つに指定されているため,海外からの留学希望のオファーが今後増えると思われます。海外留学生とのコミュニケーションを通して,英会話の機会を多く持ち,日常的な英語環境の整備を行います。また,更にハイレベルの技術や知識を得るために,積極的な海外留学支援も行ってまいります。 - 研究とリサーチ
臨床医学研究の原点は,基礎・臨床医学連携のみならず,医工連携による新しい診断,治療法の開発にあります。特に今後,治療適応の決定や画像診断のみならず,ロボット支援手術なども増えてくると思います。当院では後述するように,治療時に得られたデータやサンプルを用い,臨床で生じた疑問に対して,実験的検証を行っています。すなわち,産学連携,企業主導も含めた幅広いプラットフォームを研究基盤とし,疾患,患者オリエントの研究を行い,これを持って学位取得を目指します。したがって研究室にこもって,実験研究活動に100%専心することによる臨床活動が停止してしまうことがないように,診療と研究を両立した形での医学研究をめざします。 - 指導医としてのキャリアアップ
本人の学力,技術力,ライフプランなどにより,専門医後のキャリアは分かれる。最もすぐれた指導医であり,また大学にとって貢献が期待できる人材の育成と発掘が重要であります。専門医の上の指導医資格をなるべく早期に取得できるように支援いたします。

愛知医科大学脳神経外科研修プログラム
活動・研究内容
愛知医科大学脳神経外科学講座のこれまでの歴史
愛知医科大学脳神経外科教室の開講は1973年(昭和48年)10月1日であります。初代主任教授として名古屋大学第一外科出身の岩田金次郎先生が米国での留学を終了して帰国し,脳神経外科学講座として発足しました。専門は神経外傷,脳血管障害など多岐にわたり,頭蓋内圧コントロールや中枢神経疾患の画像診断等の研究に取り組まれ,当初より脳神経外科学会の研修認定施設A項目指定を得ることができました。
1980年(昭和55年)1月にNew YorkのMount Sinai Medical CenterでMalis教授のもと10年にわたり研修と診療にあたっていた北海道大学出身の中川洋先生が助教授として着任し,1994年(平成6年)3月,岩田教授の定年退職後,2代目主任教授に就任しました。中川教授は脳神経外科分野における脊椎脊髄外科の普及に尽力し,初代の日本脊髄外科学会理事長を務め,また国内を始めアジア各国からのspine fellowを積極的に受け入れました。脊椎脊髄手術の症例数が大幅に増え,当科の最も得意とするメインの外科治療となりました。
2006年(平成18年)4月,高安正和が3代目主任教授に就任しました。高安教授は前名古屋大学教授杉田虔一郎の指導を受け,脳血管障害,脊椎脊髄外科,等を専門とし,特に低侵襲脊椎脊髄外科,頭蓋頚椎移行部外科の発展に尽力されました。日本脊髄外科学会の発展にも貢献し,学会理事,機関紙編集長などを務められました。また,University of WashingtonやUniversity of North Carolinaにおいて行なってこられた脳微小循環の研究を発展させ,教室内での基礎研究にも力を入れられました。
2019年(平成31年)4月,宮地 茂が4代目主任教授に就任し,脳血管内治療をはじめとする低侵襲医療を当院の目玉とするべく旗揚げしました。低侵襲医療への挑戦は,開頭,脊髄・脊椎,血管内の3つのグループのそれぞれが取り組んでおり,血管内治療においては被曝の少ない短時間で最も効率的な治療を目指しています。開頭手術としては外・内視鏡手術を中心とし,キーホールサージェリーを含め小さい創と開頭範囲で行える治療を開発し,脊髄・脊椎手術においてもデバイスやアプローチ法で小さい術野で,O-armを駆使した正確で無駄のない手術を目指しています。また令和2年からは低侵襲医療のもう一つの柱として,神経内科とタイアップしたパーキンソン病総合治療センターが開設され,定位脳手術にも取り組んでいく予定であります。
愛知医科大学脳神経外科教室の紹介とミッション
現代の社会で脳神経外科医が求められる背景
我が国の脳神経外科は,「脳,脊髄,末梢神経系およびその付属器官(血管,骨,筋肉など)を含めた神経系全般の疾患のなかで,主に外科的治療の対象となりうる疾患について診断,治療を行う医療の一分野」とされています。脳神経外科医の活躍するフィールドは広く,脳に関する全ての診断,外科的治療にとどまらず,頭痛の治療,腫瘍の化学療法,放射線治療やリハビリテーションにも強く関与しています。したがって,我が国の脳神経外科医の数は世界の中で極めてその数が多く(人口比にすると米国の約3倍),現在約1万人が各地で活躍しています。単なる「切り屋」である欧米の脳外科医と比較して,我が国の脳外科医の立ち位置は非常に特異的で,それは我々が,神経系に対する高度な手術だけを行っているのではなく,一般的な救急対応,血管撮影などの画像診断,外科的および非外科的治療,術前術後管理,長期予後管理と神経系の病気を一貫して担当していることに起因します。
救急の現場では,重症多発外傷において,頭部外傷を併発する確率は非常に高く,重篤な意識障害がある場合には,救命処置の次にまず脳に関する治療が優先されます。このような患者の管理において,救急医師とともに最も活躍し,また頼りにされるのは,脳外科医であるケースが多く見られます。このような立場から,脳外科医には脳だけにとどまらず全身的な管理についてもバランスのとれた知識と判断が求められ,医師として高いクオリティーが自然に身つくことになるのです。また,最近脳塞栓の超急性期に血栓を取り除く血管何治療が脚光を浴びています。脳卒中急性期に詰まってしまった血管を再開通させることで,脳梗塞になるのを防ぐことができます。このように脳の救急治療が必要な患者さんに対し,現場での脳外科医の需要はどんどん増しています。
一方,高齢化社会を迎え,高齢者のケアと介護は大きな社会問題になっています。フレイル,サルコペニア,ロコモティブシンドロームなど,体の衰えも問題ですが,寝たきり患者の3分の1は脳卒中が原因です。また認知症については,現在治療薬の開発がさかんなアルツハイマーなど特殊な器質性疾患を除けば,脳の血管が少しずつ詰まって生じるいわゆる「脳血管性痴呆」は,予防以外には治療がありません。これら脳卒中予備軍または細い血管の多発性脳梗塞(いわゆるまだら痴呆)に対して,血管の閉塞を抑えたり,流れの悪いところを通したりという積極的介入治療はやはり脳外科医の手によることが多くなります。
以上のように,わが国では脳神経外科医のカバーするテリトリーは非常に広く,社会に果たす役割も大きいため,患者さんから最も頼られる存在となる場面が多くあるのです。
今ときめく脳神経外科 —当院の特徴—
脳神経外科の治療法は頭皮を切って行う開頭手術だけでなく,今はいろいろなやり方があります。代表的なのは脳血管内治療,神経内視鏡治療,定位的脳手術です。対象となる疾患は,脳血管障害,外傷,腫瘍,脊髄疾患などに加え,小児の奇形や脳・末梢神経疾患もあります。最近の傾向として低侵襲治療が好まれるため,開頭しないで行う治療法の割合が増えてきています。
当院は,伝統的な脊髄外科とともに,脳血管内治療,内視鏡治療を加えた低侵襲外科治療に力を入れています。
脊椎脊髄センターは,中川 洋名誉教授,高安正和前教授以来の伝統で全国から患者が集まり,整形外科の脊髄チームと共同で,全ての脊髄疾患を取り扱っております。特に脊髄腫瘍,多椎間の変形性脊髄症,頭蓋頚椎移行部の変性疾患などに対する減圧術や固定術のほか,外傷に伴う脊髄損傷に対する多椎間固定術,脊髄腫瘍摘出術など,一般病院では困難な手術も積極的に行っており,さらに原 政人特任教授の得意とする末梢神経疾患についても症例が多くなってきました。青山正寛講師と共に難易度の高い手術に挑戦しており,脊髄手術のメッカとして発展が期待されています。
脳血管内治療は2017年に脳血管内治療センターが開設されて以来,右肩上がりで症例数が増えています。当院の脳血管内治療は,未破裂脳動脈瘤に対する塞栓術や,脳動脈及び頸動脈の狭窄病変に対するステントを用いた血管拡張術などの予防的治療は定評がありますが,クモ膜下出血発症の破裂脳動脈瘤の塞栓術や脳塞栓に対する血栓回収療法も多く行っています。さらに,高度な技術を要する脳動静脈奇形,硬膜動静脈瘻についても数多くの経験を持つ宮地 茂教授と,特に脳動脈瘤,虚血性脳血管障害で卓越した技を持つ大島共貴准教授を中心に,日々困難な症例に立ち向かっています。また,全国でも実施施設が限定されているフローダイバーターによる動脈瘤治療も積極的に行っており,遠方よりの紹介も増えてきました。脳血管障害については,すべて脳血管内治療で行うのではなく,従来の開頭手術も必要に応じて行っており,バランスのとれた治療選択とともに,無理のない治療適応をモットーとしております。特に脳血管障害については直達手術と脳血管内手術の両方を行える医師(いわゆるハイブリッド脳外科医)の養成を行っており,松尾直樹特任准教授,川口礼雄助教が担当して指導を行っています。また他のグループの行う術前の塞栓術など,安全な手術のためにお互い協力しながらより良い治療を目指しています。
神経内視鏡センターは脳神経外科の中に新設されたセンターです。神経内視鏡手術とは,頭蓋骨に開けた穴から内視鏡を差し込んで,脳や脊髄にある腫瘍や血腫などを取り除く治療法です。大きな皮膚切開や開頭が必要なく,体に優しい治療の一つであり,現在は下垂体腫瘍や脳室内腫瘍の摘出術のほか,脳内血腫の除去,椎間板ヘルニアの手術にも応用されています。渡邉 督准教授は我が国の内視鏡手術の第一人者で,世界脳神経外科学会における手術部門で表彰された新しい手術法にも取り組んでおり,今後の発展が期待されます。
一方,従来の脳神経外科開頭手術についても,当院では低侵襲治療につとめ,極めて良い成績を残しています。特に脳腫瘍外科,頭蓋底外科で有名な岩味健一郎講師は,最小限の開頭で大きな深部の脳腫瘍の摘出術を可能にし,治療後の身体的負担の軽減化が実現されています。特に現在は手術顕微鏡ではなく,自由度の大きい外視鏡を用い,さらに内視鏡も併用して,アプローチ困難な腫瘍が容易に全摘出できるようになりました。また,顔の半分がヒクヒクと痙攣する顔面痙攣や,顔面の一部に耐えられないほどの痛みを生じる三叉神経痛に対しては,これらの脳神経を圧迫している脳の血管を退ける手術(神経血管減圧術)が行われますが,当院では五百円玉ほどの小さな穴一つで治療を行うキーホール(鍵穴)手術を実践しています。
本年からはパーキンソン病総合治療センターが開設され,ここで名倉崇弘講師が,電極を脳に差し込んで刺激するDBS手術(深部脳刺激療法)を始めます。当院では神経内科のみならず,小児科にも不随意運動で苦しんでいる患者や患児も多いので,薬物療法に代わるもう一つの治療オプションとして期待されています。
一般脳神経外科で行われる,外傷や脳出血などの救急治療も当然行っておりますが,上記のように当院脳神経外科では,「身体に優しい」医療を合言葉に,ほかではできない画期的で質の高い治療を目指して,日々努力しています。
脳神経外科の将来と脳神経外科へのお誘い
- 集学的治療法の進歩
脳神経外科の治療法は,上記のように顕微鏡下手術,内視鏡手術,血管内治療法,定位放射線治療など多彩な手技が開発され,その安全性も飛躍的に伸びています。さらに,化学療法,免疫療法,遺伝子治療などの組み合わせにより,今後さらに画期的な治療法が生み出される可能性があります。21世紀はneuroscienceの時代と言われていますが,高次脳機能,精神活動について,電気生理学的または生化学的に 解明が進んできています。認知症,神経難病,精神疾患についても外科的アプローチが可能となってくるでしょう。 - 基礎研究に基づいた治療法の進歩
すでにi-PS細胞移植によるパーキンソン病治療や脊髄損傷の臨床治験が始まっていますが,このような機能再生を目的とした外科的治療が現在脚光を浴びています。特に,細胞や神経移植などによる神経保護,神経再生は,再生は不可能と思われてきた脳,神経機能の回復を目指すもので,薬物注入や電気的刺激による姑息的なものではなく,失われた機能の再建をゴールとするものです。今後,究極の神経機能の回復治療として 期待されており,世界中で挑戦が続けられていくでしょう。 - 工学技術との連携による革新的治療手段の開発
現在脳機能,精神機能に強く影響を与えるような工学技術はいろいろ開発され,すでに数多く製品化されて市場に出ています。私たちも脳血管内治療を行うロボットを開発中です。いま注目を浴びているのは,非現実的な視空間を体現させられる仮想現実(バーチャルリアリティ)や,認知症患者や小児患者への機能回復や精神安定作用が期待される癒しロボットなどです。一方,機能再生のために開発された上記の移植医療や,わずかに残った機能を増幅させるために行われ理学療法の他に,究極の機能再生と言える機械による神経機能の代替えが検討されています。一種のサイボーグでもありますが,ブレインマシンインターフェイスと呼ばれ,脳の神経活動を電気信号に変えて四肢の筋肉に伝えるものですが,現在は念じるだけで思った通りの動きを麻痺した手足に実現させる技術も開発されています。脳疾患の後遺症に悩む患者にとってこのような治療技術は光明を与えるものとなるでしょう。
さて,今後AI (artificial intelligence)が医療にどんどん応用されるようになってくるでしょう。ロボットに代わられるものは,肉体労働ではなく,頭脳労働の中でも定型的な作業となると考えられています。診断や読影などは,deep learningによりかなり正確な判断ができるようになると思われます。ただしこれらの診断ロボットの診断や回答については,ヒトである医師がやはり最終チェックを行うことが求められるでしょう。また,治療方針決定における微妙な変更や調整,それにトラブルが起きた時の臨機応変な対応も,ロボットには任せられないところと思われます。一方,精密ロボットの開発により「ダ・ビンチ」などに代表されるヒトの手に変わる動きのできる手術支援ロボットは,もっと活躍する時代になるでしょう。しかしながら,まだ現在の技術では超微細な手技を再現したり真似したりすることはできません。我々の行っている顕微鏡下手術では単調な繰り返しの動きではなく,その場での判断に基づく瞬間的なコントロールが必要であるため,術者の正確かつ緻密な作業がロボット手術に置き換わることは当分ありません。その意味では,ほとんどの脳神経外科手術は,ロボットにとっては極めて不得意でヒト自身が行う必要があり,治療医としての需要が最後まで求められる大切な技術の一つと言えるでしょう。
脳神経外科は外科のなかでは新しく生まれてきたものですが,高齢者の増加により需要は年々増加しており,またそのテリトリーも従来の外傷,脳卒中,脳腫瘍などに加え,神経内科的疾患や精神疾患にまで広がってきております。また基本診療科の一つとして,他には代替えのきかない重要な外科系診療科であり,我が国の専門医の質は世界的にも高く評価されています。脳の治療法及び治療技術は日進月歩で進化しており,今後も一層伸びていくと思われますが,今年大ヒットとなった脳神経外科をテーマにしたテレビドラマ『トップナイフ』でも,「脳はこの世に残された唯一の未開の地である」と紹介されたように,まだまだ脳の中はわかっていないことも多く,神秘的な世界です。脳の世界を切り開いていく高いモチベーションをもった若手の先生が,我々と一緒に歩いて行ってくれることを強く望んでいます。
スタッフ紹介
研究業績については,研究者データベースをご覧ください。
| 氏名 | 職名 | 専門分野 |
|---|---|---|
| 宮地 茂 | 特命教授 | 脳血管障害,脳血管内治療,神経救急 |
| 渡邉 督 | 教授 脳血管内治療センター長 |
脳腫瘍,脳血管障害,内視鏡手術 |
| 大須賀 浩二 | 教授(兼務*) *看護学部教授 |
脳血管障害,頭部外傷 |
| 原 政人 | 教授(兼務*) *脊椎脊髄センター長 |
脊椎脊髄疾患,末梢神経疾患 |
| 伊藤 英治 | 准教授 | 脳腫瘍,頭蓋底腫瘍,脳血管障害 |
| 松尾 直樹 | 准教授(特任) | 脳血管障害,脳血管内治療 |
| 名倉 崇弘 | 講師(兼務*) *パーキンソン病総合治療センター |
パーキンソン病,定位脳手術,てんかん外科,正常圧水頭症 |
| 川口 礼雄 | 講師 | 脳血管障害,脳血管内治療 |
| 福岡 俊樹 | 講師 | 脊椎脊髄外科,末梢神経疾患 |
| 前嶋 竜八 | 助教 | 脳神経外科一般 |
| 猪奥 徹也 | 助教 | 脳血管障害,脳血管内治療 |
| 横田 麻央 | 助教(兼務*) *救命救急科 |
脳神経外科一般 |
| 井面 利昂 | 助教 | 脳神経外科一般 |
| 杉 直記 | 助教(専修医) | 脳神経外科一般 |
研究テーマ
| 氏名 | 研究テーマ |
|---|---|
| 宮地 茂 |
|
| 渡邉 督 |
|
| 大須賀 浩二 |
|
| 原 政人 |
|
| 伊藤 英治 |
|
| 松尾 直樹 |
|
| 名倉 崇弘 |
|
| 福岡 俊樹 |
|
研究業績
基礎研究
- 慢性硬膜下血腫の病態メカニズムの解明
高齢者において軽微な頭部外傷後しばらくしてから発生する慢性硬膜下血腫の病態メカニズムはよくわかっていません。特に分子学的メカニズムに関しては,今まであまり報告がありません。我々は,慢性硬膜下血腫が炎症性の血管新生を伴う疾患であるところに着目し,慢性硬膜下血腫の被膜を用いて次のような分子学的な検討を行ってきました。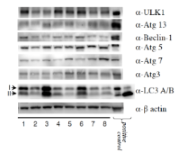
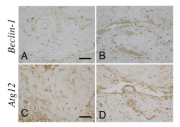
慢性硬膜下血腫被膜でのAutophagyシグナル伝達系の発現
血腫内に高濃度存在し,血管新生に関与すると言われているVEGFにより,PI3-kinase/AktやMAPKやNF-κBを介するシグナル伝達系が血管新生に深く関与していることを発見しました。また,血腫被膜の線維芽細胞の増殖には,血腫内の炎症性サイトカインであるinterleukin-6 (IL-6)からJAK/STAT3のシグナル伝達系が関与していることも解明しました。
慢性硬膜下血腫被膜内にでは,発現してきた好酸球が血腫の増大に深く関与してきているという報告はありますが,その好酸球の発現誘導因子はeotaxin-3であり, IL-5が誘導された好酸球の成熟に関与していることも解明しました。
一方,外科的な治療もなく自然治癒に至ったりする症例も時に経験するのですが,そのような過程においてはアポトーシスやオートファジーなどのシグナル伝達系が深く関与していることがわかりました。
以上のように,血管新生や線維芽細胞増殖と自然治癒過程には,上記の様々なシグナル伝達系の関与が示唆され,これらの伝達系に着目し,それを阻害したり調節したりすることで,新たな治療法や薬剤の開発が可能となると思います。
Osuka K, Watanabe Y, Usuda N, Aoyama M, Takeuchi M, Takayasu M. Expression of Autophagy Signaling Molecules in the Outer Membranes of Chronic Subdural Hematomas.
J Neurotrauma. 36(2):403-407, 2019
大須賀 浩二,川口 礼雄,寺島 嗣明,宮地 茂
慢性硬膜下血腫被膜におけるToll–like receptorシグナル伝達系の発現について
神経外傷 42: 68–70, 2019 - クモ膜下出血の機能予後に関与する分子学的メカニズムの研究
また,クモ膜下出血(SAH)の病態における分子学的な検討も行ってきました。近年,SAH後の機能予後には,初期の脳のダメージ(early brain injury (EBI))が深く関与していることが着目されています。我々はラットSAHモデルをもちいて海馬におけるnitric oxide synthase (NOS)の活性化につき検討を加え,NOS Ser847のリン酸化が海馬CA1領域で引き起こされており,NOSの活性化を抑えSAH後の虚血耐性に関与していることを明らかにしました。一方NOS Ser1412でのリン酸化は海馬dentate gyrusにて発現し,NOSの活性化が引き起こされることによって,dentate gyrusでのneurogenesisに影響をあたえていることを解明しました。これよりSAH後の海馬での異なる部位でのNOSの活性化の変化が,EBIに関与してきている可能性があると思われます。
一方,SAH後の髄液中においては,炎症性サイトカインのIL-6が超急性期に発現し,引き続きday3ではMCP-1が発現し,day5ではIP-10やMIGの発現がピークとなり,これらのサイトカインならびにケモカインの経時的な発現が,SAH後の遅発性神経脱落症状の発現に関与していることも解明しました。
このような脳外科疾患におけるシグナル伝達系の解明を元にした,新たな治療法の開発を目指し日々の研究に取り組んでいます。
大須賀 浩二,大道 裕介,大道 美香,宮地 茂
ラットくも膜下出血後、海馬におけるSTAT3活性化の検討
脳血管攣縮 35: 77-79, 2019 - 脳血管内治療ロボットの開発(愛知工科大学との共同研究)
これまで名古屋工業大学と地元企業との共同研究により,コイル塞栓術におけるデバイスや機器開発を積極的に行ってまいりました。特に脳動脈瘤塞栓術においてコイルを挿入する時の指の抵抗を可視化,数値化する挿入力測定装置と,コイルを自動的に送り込んでいくコイル自動挿入装置を発明し,特許も取得いたしました。現在次のステップとして,センシングのフィードバック機能を備えた脳血管内治療ロボットの開発を,愛知工科大学の永野研究室と共同で行っております。プロトタイプのロボットが完成し,英文論文にて掲載されました。未来の医療における人工知能やロボット制御などにリンクする重要な分野としてさらに発展させていくつもりです。
Miyachi S, Nagano Y, Hironaka T, Kawaguchi R, Ohshima T, Matsuo N, Maejima R, Takayasu M. Novel operation support robot with sensory-motor feedback system for neuroendovascular intervention. World Neurosurg. 2019 Mar 28. pii: S1878-8750(19)30901-5. doi: 10.1016/j.wneu.2019.03.221. - 血栓回収療法デバイスの有効性を高めるための実験的研究
脳塞栓に対する血栓回収療法の有効性を高めるために,臨床例から得た所見をもとに,血栓の性質を見極め,適切なデバイスを選択するための実験的研究を行っています。実臨床に役立つシミュレーショントレーニングについても,新しい方法を開発しています。
Ohshima T et al. Experimental evaluation and training of stent clot retrieval: the confront clot scrambling method. Nagoya J Med Sci. 2017 Aug;79(3):401-406
Ohshima T, et al. Relationship between Clot Quality and Microguidewire Configuration During Endovascular Thrombectomy for Acute Ischemic Stroke.
World Neurosurg. 2017 Nov;107:657-662. doi: 10.1016/j.wneu.2017.08.105. Epub 2017 Aug 24. PMID:28844922
Ohshima T, Kawaguchi R, Nagano Y, Miyachi S, Matsuo N, Takayasu M. Experimental Direct Measurement of Clot-Capturing Ability of Stent Retrievers. World Neurosurg. 2019 Jan;121:e358-e363. doi: 10.1016/j.wneu.2018.09.106. Epub 2018 Sep 26.
臨床研究
- 内視鏡・内視鏡を組み合わせた新しい脳手術法の開発
当院で用いている内視鏡・内視鏡のコラボレーションによる,新しい低侵襲脳手術特に脳腫瘍摘出術について開発を進めています。
Iwami K, Fujii M, Kishida Y, Jinguji S, Yamada M, Bakhit M, Nishio N, Fujimoto Y, Ogawa T, Takanari K, Kamei Y, Saito K
Role of transcranial sphenoidotomy in skull base surgery: Classification of surgical techniques based on the surgical anatomy of the sphenoid sinus.
J Neurosurg. 131(5):1361-1368, 2019
渡邉督
チューブレトラクターを用いた内視鏡下腫瘍摘出術 新NSNOW Neurosurgery19 Advanced神経内視鏡手術 神経内視鏡の可能性をさらに拡げる 編集委員 森田明夫、伊達勲、菊田健一郎 編 メジカルビュー社 pp.94-103, 2019
渡邉督
経鼻アプローチの基本手技・セットアップ P.172-183 新NSNOW Neurosurgery20 専門医を目指す医師のための器具の使い方と基本手技 脳神経外科専門医に求められる技. 森田明夫、伊達勲、菊田健一郎 編 メジカルビュー社 pp. 172-183, 2020 (in press)
岩味健一郎,齋藤 清.
前頭蓋底部腫瘍:Transbasal approach 脳腫瘍外科 経験したい手術16 中尾直之/井川房夫 編 メジカルビュー社 pp.206-225, 2019
岩味健一郎,藤井正純.
大脳白質解剖応用編 大脳白質解剖入門 藤井正純、森健太郎 編 メディカ出版 pp115-123, 2019 - 人工椎間板を用いた新しい治療技術の開発
当院では臨床治験時より積極的に人工椎間板を導入しており,その中長期成績について検証しています。
原 政人
現在本邦で使用し得る人工椎間板の使用方法と短期成績-Prestige LPについて-
脊椎脊髄ジャーナル32: 929-937, 2019 - より安全確実な血管内治療のための手技の開発
日常診療で生じた困難な事象に対して,①乗り越えるアイデア→②実験による検証→③臨床での検証→④学会・論文発表,の形で脳血管内治療の簡便化と安全性を追求するための新しい手技とツールの開発を行っています。
Ohshima T, et al. Efficacy of the proximal balloon flow control method for endovascular coil embolisation as a novel adjunctive technique: A retrospective analysis. Interv Neuroradiol. 2018 Aug;24(4):375-378.
Ohshima T, et al. Novel Vertebral Artery Flow Reversal Method for Preventing Ischemic Complication during Endovascular Intervention. J Stroke Cerebrovasc Dis. 2018 Jul;27(7):e144-e147.
Ohshima T, et al. Novel Technique for Rapid and Accurate Insertion of a Microguidewire Tail Into Low-Profile Devices During Endovascular Procedures: The Paper Rail Method. J Endovasc Ther. 2018 Oct;25(5):614-616.
Ohshima T, et al. Usefulness of modified pigtail-shaped microguidewire guidance for microcatheter navigation in difficult vasculatures during neuroendovascular interventions. Nagoya J Med Sci. 2018 Nov;80(4):551-557.
Ohshima T, et al. Endovascular Embolization of Sinus Pericranii using a Plastic Cup during Glue Injection: A Case Report. World Neurosurg. 2019 Jan 10:S1878-8750(19)30046-4.
Ohshima T, et al. Efficacy of three-dimensional rotational fluoroscopic unit guidance for lumbar cerebrospinal fluid drainage among patients with unsuccessful initial attempt at bedside. Interv Neuroradiol. 2019 Jun;25(3):357-360.
Ohshima T, et al. A novel approach involving a microcatheter tip during aneurysmal coil embolization: The Γ (gamma) tip method. Interv Neuroradiol. 2019 Dec;25(6):681-684.
Ohshima T, et al. Novel Concept and Device for Holding the Rotational Hemostasis Valve During Neuroendovascular Procedures. World Neurosurg. 2019 Dec;132:99-102.
Ohshima T, et al. A Novel Technique for Microcatheter Additional Shaping During Intracranial Aneurysmal Coil Embolization: Microcatheter Shaping Cast. Asian J Neurosurg. 2019 Jul-Sep;14(3):759-761.
Ansari A, Ohshima T, et al. Double-balloon Trapping for Coil Embolization of Ruptured Internal Carotid Artery Aneurysm: A Novel Technique. Asian J Neurosurg. 2019 Jul-Sep;14(3):873-877.
Ato F, Ohshima T, et al. Efficacy and Safety of a Modified Pigtail-Shaped Microguidewire during Endovascular Thrombectomy. Asian J Neurosurg. 2019 Jul-Sep;14(3):1040-1043.
Bishnoi I, Ohshima T, et al. An Institutional Retrospective Study of Coil Loop Herniation and its Management. Neurol India. 2019 Nov-Dec;67(6):1474-1479.
Ohshima T, et al. A Novel Technique for Stent-Assisted Coil Embolization of Intracranial Aneurysms: The Wireless Trans-Cell Approach. Asian J Neurosurg. 2019 Nov 25;14(4):1122-1125.
Ohshima T, et al. Novel Technique for Detection of Actual Position of Clot During Endovascular Clot Retrieval: Assessment of Microcatheter Withdrawing Angiography. World Neurosurg. 2020 May;137:229-234.
Ohshima T, et al. Initial Clinical Experience of Using a Newly Designed Preshaped Microguidewire in Acute Endovascular Thrombectomy. Asian J Neurosurg. 2020 Feb 25;15(1):241-244.
Ohshima T, et al. Safety and Effectiveness of a Modified ASAP Technique during Mechanical Thrombectomy for Acute Ischemic Stroke: Initial Clinical Experience. Publishing.
Ohshima T, et al. A Novel Technique for Mitigation of the Ledge Effect Caused by Use of a Large-Lumen Catheter During Neurointervention: Beanstalk Method. Publishing.
キーワード
脳神経外科,脳卒中,神経外傷,脳腫瘍,脊椎脊髄疾患,小児奇形,水頭症,末梢神経疾患,低侵襲手術, 顕微鏡手術,脳血管内手術,脊椎脊髄手術,神経内視鏡手術,定位脳手術,神経血管減圧術,神経救急,脳疾患画像診断,神経リハビリテーション,慢性硬膜下血腫,炎症メカニズム,脳血管内治療支援ロボット,新規治療技術開発
関連リンク
連絡先
- TEL
- 外線:0561-62-3311(代表)
- 内線:22138
さらに詳細な情報はこちらで紹介しています
 お問合せ
お問合せ